Trasplante de páncreas
El Trasplante de Páncreas, al igual que el trasplante renal, tiene por finalidad mejorar la calidad de vida por encima de la conseguida con dos métodos alternativos: Insulina en los diabéticos y hemodiálisis en los insuficientes renales.
El trasplante de páncreas en los pacientes con diabetes tipo 1, tiene por objetivo: Establecer un estado de normoglicemia sin aporte exógeno de insulina y prevenir, interrumpir o revertir el desarrollo de las complicaciones secundarias de la diabetes.
La mayoría de los trasplantes de páncreas, sin embargo, se realizan en diabéticos a los que simultáneamente se les implanta un riñón. Las lesiones oculares y nerviosas se encuentran tan avanzadas que limitan el beneficio potencial que se derivará de un estado de insulinoindependencia.
Los resultados de supervivencia a un año del trasplante simultáneo de riñón y páncreas han mejorado a 84% y 74% respectivamente, debido a varios factores, entre los que cabe destacar a un empleo de inmunosupresión más potente, una mejor técnica quirúrgica, una selección adecuada del receptor y el hecho de realizarlo en forma simultánea con el de riñón.
1. Selección de candidatos
Serán considerados como candidatos los pacientes que reúnan los siguientes requisitos:
* Edad inferior a los 50 años;
* Portadores de diabetes mellitus tipo 1;
* Portadores de una insuficiencia renal en programa de diálisis, o bien se encuentren en fase preterminal, es decir cuando se prevé que en un corto periodo de tiempo (6-8 meses) precisarán de tratamiento substitutivo;
* Ausencia de vasculopatía severa (insuficiencia coronaria grave o vasculopatía periférica avanzada);
* Ausencia de otras enfermedades asociadas graves, también contraindicadas para el trasplante renal (hepatopatía severa, trastornos psiquiátricos, neoplasias malignas).
2. Estudio del receptor
Luego de la aceptación por parte del paciente deberá iniciarse el estudio del receptor, el que consiste en:
* Estudio inmunológico: Grupo sanguíneo, tipaje HLA-AB-DR, estudio linfocitotóxico.
* Estudio del estado urémico: Hemograma completo, sideremia, transferrina, úrea, creatinina, calcio, fósforo, fosfa-tasa alcalina, glicemia, hemoglobina glicosilada, perfil lipídico.
* Radiología de tórax y de huesos.
* Estudio de la función hepática: Pruebas de coagulación, transaminasas, gamma g-t, bilirrubina, HBs Ag, Anti-HBs AG, Ac VHC.
* Ecografía y gammagrafía hepática (si procede).
* Biopsia hepática (si procede).
* Estudio digestivo: Estudio radiográfico del tránsito gastro- duodenal, fibrogastroscopía (si procede), Radiografía de colon con enema opaco (a varones mayores de 50 años).
* Estudio de infección latente: Seroaglutinaciones, serología luética, PPD, urocultivo, serología CMV, HIV.
* Estudio de la neuropatía: Examen clínico, test de función autonómica, estudio de la velocidad de conducción nerviosa sensitiva y motora.
* Estudio de la macroangiopatía: Prueba de esfuerzo con talio 201 o prueba de esfuerzo farmacológica con talio 201 y dipiridamol (en pacientes en que no es posible conseguir un adecuado nivel de ejercicio). Si esta prueba es patológica o hay clínica compatible con isquemia se debe realizar cinecoro-nariografía.
* Arteriografía o angiografía intravenosa por sustracción digital para descartar lesiones de los vasos iliacos que serán utilizados en las anastomosis vasculares durante el tras- plante.
* Estudio Urológico: Radiografía simple de abdomen, uretrocis-tografía con placas miccional y postmiccional, cistomano-metría para valorar afecciones neuropáticas en los recepto- res diabéticos, en vista de la posibilidad de usar la vejiga para la anastomosis con el duodeno-páncreas.
* Estudio Hormonal: Determinación en sangre de Péptido C (basal y tras estímulo con glucagón), Título de Anticuerpos Antiinsulina, Título de Anticuerpos Antiislote Pancreático.
* Estudio de Retinopatía: Para determinar el grado de retino-patía proliferativa, con el examen de fondo de ojo, agudeza visual y angiografía fluoresceínica.
* Otros estudios: Pruebas funcionales respiratorias, examen ginecológico (mujeres en edad fértil), tacto rectal (varones mayores 40 años), estudio psicológico.
3. Preparación Preoperatoria
Luego de evaluado el paciente como posible receptor del trasplante pancreático-renal, ingresará al programa, en espera de una persona donante que se halle en muerte cerebral (clínicamente sana, de preferencia no mayor de 50 años). Luego de la autorización de donación, se procederá a la extracción de múltiples órganos para ser utilizados en diversos pacientes receptores, siendo mantenidos en solución de perfusión de Wisconsin hasta efectuar el trasplante.
4. Técnica Quirúrgica
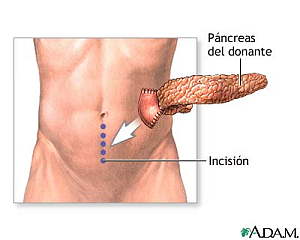 Al paciente receptor, bajo anestesia general con monitori-zación permanente de la glicemia y el uso de insulina, se le efectuará una incisión mediana infraumbilical para acceder a la cavidad peritoneal y realizar el trasplante de todo el páncreas con un segmento duodenal; iniciando la revascularización del injerto mediante anastomosis término-lateral entre la arteria mesentérica superior del injerto con la arteria iliaca primitiva derecha del receptor (Lámina 57); el drenaje venoso se realiza mediante la anastomosis término-lateral de la vena porta a la vena iliaca primitiva derecha.
Al paciente receptor, bajo anestesia general con monitori-zación permanente de la glicemia y el uso de insulina, se le efectuará una incisión mediana infraumbilical para acceder a la cavidad peritoneal y realizar el trasplante de todo el páncreas con un segmento duodenal; iniciando la revascularización del injerto mediante anastomosis término-lateral entre la arteria mesentérica superior del injerto con la arteria iliaca primitiva derecha del receptor (Lámina 57); el drenaje venoso se realiza mediante la anastomosis término-lateral de la vena porta a la vena iliaca primitiva derecha.
El duodeno se deriva a la vejiga o al yeyuno mediante una Y de Roux (Lámina 58) (esta técnica ha obtenido los mejores resultados).
Al término de esta intervención, se inicia la función del injerto, mediante la secreción de la insulina del páncreas donado, obteniendo como resultado la normoglicemia.
Si el trasplante es simultáneo con riñón, se procede por vía extraperitoneal a revascularizar este órgano, mediante una anastomosis término-lateral entre la vena renal con la vena ilíaca externa izquierda y término-terminal de la arteria renal con la arteria hipogástrica izquierda y luego se efectúa la anastomosis ureterovesical según la técnica de Paquin-Marshall (Lámina 57).
Durante el procedimiento quirúrgico se mantendrán controles periódicos de glicemia, gases arteriales, pH, electrolitos, presión venosa, presión arterial, frecuencia cardiaca, los que serán corregidos según sea necesario.
5. Inmunosupresión
Se induce con suero antilinfocitario u OKT3 y triple tratamiento con ciclosporina, azathioprina o micofenolato mofetilo y prednisona, cuya dosis se indica en miligramos por kilo de peso; con controles periódicos de ciclosporina en sangre, para regular las dosis de estos fármacos y llegar a un esquema de mantenimiento con ciclosporina, micofenolato mofetilo y prednisona.
La crisis de rechazo agudo se trata con bolos de metilpred-nisolona, OKT3 o suero antilinfocitario (2).
A la fecha se están utilizando con éxito los anticuerpos mono-clonales con buenos resultados dentro del esquema inmunosu-presor.
Asimismo, se utiliza profilaxis infecciosa con antibióticos, antifúngicos, antivirales y antiparasitarios.
6. Resultados
Los controles postoperatorios son frecuentes durante los 30 primeros días, luego se van espaciando a mensuales, semestrales y anuales, mediante angiogammagrafía isotópica, eco doppler, glicemia, amilasas, lipasas, hemograma, perfil renal y hepático, ciclosporinemia, peptido C, anticuerpos antiinsulina, anticuerpos antiislote pancreático, fondo de ojo, electromiograma, velocidad de conducción nerviosa.
El funcionamiento del injerto de páncreas produce normalización del metabolismo de los hidratos de carbono, liberando al paciente de la dependencia insulínica; los niveles de hemoglobina glicosilada son normales mientras la función del páncreas sea buena.
La retinopatía, la agudeza visual mejoran también. La neuropatía periférica mejora objetivamente en forma progresiva.
La calidad de vida alcanzada con el trasplante de páncreas es subjetiva y objetiva, de acuerdo con la percepción de salud obtenida por los pacientes que reciben un trasplante simultáneo de páncreas-riñón, que es mejor aún que cuando sólo se efectúa en forma separada, dado que se está tratando a estos pacientes con un esquema inmunosupresor que involucra a dos órganos simultáneamente, provenientes de un mismo donante y no de distintos donantes y en momentos diferentes, donde se vuelve a emplear la inmunosupresión, razón por lo cual la supervivencia del páncreas y del riñón trasplantados en forma simultánea es mayor.
La calidad de vida se valora en la capacidad física, en el rendimiento laboral, en la realización de deportes, la actividad sexual, la interacción social con la familia y amigos.
7. Complicaciones
El rechazo agudo ocurría en un 68% antes del uso de ciclosporina, la que lo ha disminuido notablemente, sobre todo combinada con micofenolato mofetilo, prednisona, OKT3 o suero antilinfocitario.
En estos pacientes es posible que se presente la necrosis tubular aguda de acuerdo al mayor número de horas de espera antes del trasplante renal. También es posible que existan trombosis vasculares e infecciones urinarias sobre todo cuando se emplea la derivación duodenovesical.
Asimismo, puede presentarse rechazo crónico del páncreas y del riñón, por lo que debe mantenerse un control periódico de los pacientes, así como pancreatitis del injerto y del páncreas propio que suceden meses o años después del trasplante.
Otras complicaciones que podrían presentar estos pacientes son las infecciones por citomegalovirus y monilias, las cuales deben prevenirse mediante la profilaxis que se instituye dentro del esquema de tratamiento.
Encuentre más contenido especializado de la misma fuente en el sistema de bibliotecas de la Universidad Nacional Mayor de San Marcos (Universidad del Perú).
NdE
El páncreas sano se obtiene de un donante que haya sido declarado con muerte cerebral, pero que permanezca con soporte vital. El páncreas del donante debe cumplir numerosos criterios para garantizar que sea el apropiado.
Además de la insulina, el páncreas produce otras secreciones, como las enzimas digestivas, que drenan a través del conducto pancreático dentro del duodeno. Por lo tanto, se extirpa una porción de éste con el pancreas donado. El páncreas sano se trasporta en una solución fresca que preserva el órgano hasta por 20 horas.
El páncreas enfermo del paciente no se extirpa durante la operación. El páncreas donado generalmente se inserta en la porción inferior derecha del abdomen del paciente y se conecta a los vasos sanguíneos. El duodeno donado se fija al intestino o vejiga del paciente para drenar las secreciones pancreáticas.
La operación generalmente se realiza al mismo tiempo con un trasplante de riñón en pacientes diabéticos con enfermedad renal.
Fuente: Drs. Antonio Elías Maltese, César Lara Paredes, Miguel Rojas Armas – sisbib.unmsm.edu.pe
